Zoonose émergente, la Moox est provoquée par un virus à ADN du genre orthopoxvirus. Son identification à Copenhague au Danemark en 1958 au sein d’un groupe de singe lui a valu son nom de « variole du singe », une appellation porteuse de fausses informations et à haut risque de stigmatisation, qui a poussé l’Organisation mondiale de la santé (OMS) à en changer le nom pour « MPox » en 2022. Une nécessité d’autant plus pertinente que l’hôte naturel du virus MPox est en fait un rongeur de l’Afrique équatoriale : le rat de Gambie ou écureuils de forêt. À ce jour, le réservoir animal n’est pas encore formellement identifié, mais une analyse de l’ADN du virus a plutôt révélé des passages multiples chez différents animaux forestiers.
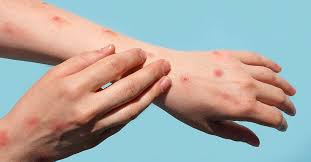
La Mpox provoque fièvre, éruptions cutanées au niveau du visage, mains, pieds, corps et régions génitales, ainsi que des maux de tête, des douleurs musculaires, le tout accompagné d’une fatigue importante. Bénigne dans la majorité des cas, on peut voir apparaitre des complications comme des surinfections cutanées ou des septicémies chez les personnes vulnérables (les personnes immunodéprimées, les femmes enceintes et les jeunes enfants).
La maladie peut se transmettre par voie cutanée, le peau à peau (par l’intermédiaire des pustules et croûtes), par voie sexuelle, et de manière indirecte via le contact de literie et/ou linges contaminés. La transmission aéroportée via les gouttelettes respiratoires d’une personne infectée est également possible.
Il existe deux types de virus Mpox : le clade 1 provenant du bassin du fleuve Congo en Afrique centrale est associé à des symptômes plus sévères (taux de mortalité pouvant aller jusqu’à 10%) et au mode de transmissions interhumaines plus efficace ; le clade 2 provenant d’Afrique de l’Ouest, avec un taux de mortalité plus faible (inférieur à 1%) et à la transmission interhumaine moins efficace.
Quel est le potentiel épidémique de la Mpox ?
En 2022, la flambée épidémique était portée par le clade 2b (un variant du clade 2), ce qui a permis, malgré la forte diffusion du virus, de maintenir un taux de létalité inférieur à 1%. Une épidémie qui avait déclenché une urgence de santé publique de portée internationale (USPPI) devant l’émergence de la pathologie dans 110 pays à travers le monde.
Cette année, cependant, le déclenchement de l’urgence de santé publique de portée internationale (USPPI) porte bien sur la Mpox, mais sur un variant du clade 1 baptisé « Clade 1b ». Il est donc porteur d’une mortalité (5 à 10%) et d’une contagiosité supérieure à l’épidémie de 2022.
Détectée pour la première fois en 1970 chez l’humain, la Mpox est endémique (présente de manière constante) en République démocratique du Congo depuis une dizaine d’années. Depuis, le nombre de cas ne cesse d’augmenter chaque année. 2024 a marqué une augmentation de +160% par rapport à 2023, alors que nous ne sommes qu’en milieu d’année avec 15 600 cas et 537 décès.
Le Clade 1b est apparu en septembre 2023 au nord-Est de la RDC près de Goma, une région de gangrenée par les conflits depuis le milieu des années 90. On y trouve de nombreux camps de déplacés dans lequel le virus circule déjà.
Au mois de juillet, 90 cas de « Mpox clade 1b » ont été identifiés dans les 4 pays voisins : le Burundi, le Kenya, le Rwanda et l’Ouganda, tout en sachant que de nombreux autres cas sont probablement passés sous les radars de la détection épidémiologique. L’OMS a en conséquence déclenché l’urgence de santé publique de portée internationale (USPPI) le 14 août dernier.
La déclaration de l’état d’urgence de santé publique de portée internationale (USPPI), permet de coordonner une coopération internationale afin de limiter l’étendue de l’épidémie le plus rapidement possible. Elle a pour objectif de rassembler les différents acteurs et partenaires (Gavi, Unicef, etc.) pour amplifier la réponse vaccinale, en facilitant administrativement et logistiquement le processus de mobilisation des stocks de vaccination. La vaccination contre la Mpox se fait aujourd’hui avec les stocks de vaccination contre la variole humaine, mais également avec un vaccin spécifique à la Mpox approuvé récemment. Une riposte dont le coût initial est estimé à 15 millions d’US$ par l’OMS.
Des cas viennent d’apparaître sur d’autres continents : un en Suède, un autre au Pakistan. Avec une période d’incubation de 5 à 21 jours, il est fort probable de voir apparaitre d’autres cas dans les jours et semaines à venir.
L’appartenance de la Mpox à la famille des orthopoxvirus est à la fois une chance et une difficulté supplémentaire.
Une chance parce que c’est un virus apparenté à l’« orthopoxvirus variola » (la variole) éradiqué en 1980 par une campagne mondiale de vaccination mené par l’OMS. Par conséquent les personnes ayant été vaccinées dans leur enfance contre la variole sont protégées. Ils bénéficient de ce que l’on appelle une immunité croisée : la vaccination contre la variole protège à 85% contre la Mpox, tout en maintenant un taux de reproduction inférieur à 1, ce qui a permis d’éviter jusqu’en 2022 une épidémie à grande échelle.
Mais c’est également une difficulté parce qu’on ne vaccine plus contre la variole depuis les années 1980 (au moment de son éradication). De fait, les personnes de moins de 40-50 ans ne sont pas vaccinées, ce qui entrave de manière évidente l’immunité collective des populations. Nous nous retrouvons au niveau mondial avec une immunité collective diminuée impliquant un potentiel épidémique augmenté.
C’est ce qui explique, entre autres, le nombre croissant de cas annuels en RDC ces dernières années.